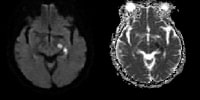
 Los pacientes con infarto en el territorio de la arteria coroidea anterior, en la instauración aguda del episodio, pueden presentar clínicamente un cuadro que asemeja un síndrome lacunar sensitivomotor, pero será llamativa la presencia de hemianopsia homónima acompañante, sin que el paciente muestre por otro lado claros signos de infarto cortical extenso. No asociará, de hecho, la típica afasia severa de los ictus de arteria cerebral media (ACM) completa, ni heminatención o desviación ocular, y también curiosamente la hemiparesia puede ser proporcional en brazo y pierna, característica de los síndromes lacunares motores, y no con menor compromiso de la pierna como ocurre en los ictus completos de ACM.
Los pacientes con infarto en el territorio de la arteria coroidea anterior, en la instauración aguda del episodio, pueden presentar clínicamente un cuadro que asemeja un síndrome lacunar sensitivomotor, pero será llamativa la presencia de hemianopsia homónima acompañante, sin que el paciente muestre por otro lado claros signos de infarto cortical extenso. No asociará, de hecho, la típica afasia severa de los ictus de arteria cerebral media (ACM) completa, ni heminatención o desviación ocular, y también curiosamente la hemiparesia puede ser proporcional en brazo y pierna, característica de los síndromes lacunares motores, y no con menor compromiso de la pierna como ocurre en los ictus completos de ACM.martes, 23 de agosto de 2011
Ictus isquémico de la arteria coroidea anterior: un "síndrome lacunar plus".
 Los pacientes con infarto en el territorio de la arteria coroidea anterior, en la instauración aguda del episodio, pueden presentar clínicamente un cuadro que asemeja un síndrome lacunar sensitivomotor, pero será llamativa la presencia de hemianopsia homónima acompañante, sin que el paciente muestre por otro lado claros signos de infarto cortical extenso. No asociará, de hecho, la típica afasia severa de los ictus de arteria cerebral media (ACM) completa, ni heminatención o desviación ocular, y también curiosamente la hemiparesia puede ser proporcional en brazo y pierna, característica de los síndromes lacunares motores, y no con menor compromiso de la pierna como ocurre en los ictus completos de ACM.
Los pacientes con infarto en el territorio de la arteria coroidea anterior, en la instauración aguda del episodio, pueden presentar clínicamente un cuadro que asemeja un síndrome lacunar sensitivomotor, pero será llamativa la presencia de hemianopsia homónima acompañante, sin que el paciente muestre por otro lado claros signos de infarto cortical extenso. No asociará, de hecho, la típica afasia severa de los ictus de arteria cerebral media (ACM) completa, ni heminatención o desviación ocular, y también curiosamente la hemiparesia puede ser proporcional en brazo y pierna, característica de los síndromes lacunares motores, y no con menor compromiso de la pierna como ocurre en los ictus completos de ACM.sábado, 16 de julio de 2011
Ictus agudo
lunes, 28 de marzo de 2011
Simposio de cefaleas Fundación Ramón Areces
domingo, 27 de marzo de 2011
Disartria-ataxia paroxística en esclerosis múltiple
 Uno de los fenómenos paroxísticos más impactantes en los pacientes con esclerosis múltiple es de la disartria-ataxia. Los pacientes que lo padecen presentan bloqueos bruscos de la capacidad para hablar y para movilizarse, que se resuelven en escasos segundos, y que se pueden repetir cientos de veces durante el día. Cuando se presencian estos episodios, se aprecia como el paciente de repente se paraliza en el hilo de su actividad, hasta que se produce la resolución espontánea. El diagnóstico diferencial inicial se realiza con las crisis comiciales parciales complejas. A diferencia de estas, en los fenómenos paroxísticos el paciente es plenamente consciente de su incapacidad motriz transitoria, que le impide hablar, caminar, escribir etc. Además no se acompañan de automatismos.
Uno de los fenómenos paroxísticos más impactantes en los pacientes con esclerosis múltiple es de la disartria-ataxia. Los pacientes que lo padecen presentan bloqueos bruscos de la capacidad para hablar y para movilizarse, que se resuelven en escasos segundos, y que se pueden repetir cientos de veces durante el día. Cuando se presencian estos episodios, se aprecia como el paciente de repente se paraliza en el hilo de su actividad, hasta que se produce la resolución espontánea. El diagnóstico diferencial inicial se realiza con las crisis comiciales parciales complejas. A diferencia de estas, en los fenómenos paroxísticos el paciente es plenamente consciente de su incapacidad motriz transitoria, que le impide hablar, caminar, escribir etc. Además no se acompañan de automatismos.Esta variedad de fenómeno paroxístico se relaciona con placas desmielinizantes a nivel del mesencéfalo. La fisiopatología involucrada en su génesis es una alteración en las vías cerebelo-tálamo-corticales, debido a la transmisión efáptica entre axones paralelos dañados a nivel de la placa. La carbamacepina, un estabilizador eléctrico, produce mejorías dramáticas en estos cuadros.
El fenómeno de disartria-ataxia paroxística no es exclusivo de las enfermedades desmielinizantes, los infartos de tronco cerebral, u otro tipo de lesiones mesencefálicas son capaces de desencadenarlos. En las ataxias episódicas hereditarias, también la aparición de fenómenos transitorios obedece a un trastorno en los canales iónicos, en este caso primario. La acetazolamida, un fármaco empleado en el tratamiento de estas enfermedades, también resulta útil en la disartria-ataxia paroxística secundaria. Determinados precipitantes como la hiperventilación, capaz de modificar cambios iónicos en el organismo, son comunes a ambos procesos.
Imagen copiada de Neurology November 14, 2006 vol. 67 no. 9 1684-1686
lunes, 14 de marzo de 2011
¿Por qué se pide la serología a Brucella en pacientes con síndromes desmielinizantes?
martes, 15 de febrero de 2011
Save Searches and Set E-mail Alerts
En este video se explica una función de Pub Med para actualizaciones por email.
domingo, 30 de enero de 2011
Síndrome cuello-lengua
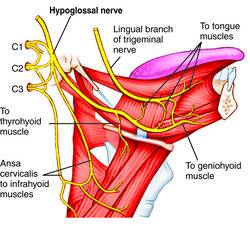
El síndrome cuello-lengua es una entidad infrecuente y poco conocida, por lo que es útil refrescar su existencia de vez en cuando. Recientemente atendimos a una paciente de unos 30 años que consultaba por dolor continuo en la región occipitocervical izquierda irradiado hacia la raíz de la espalda ipsilateral, junto con sensación de adormecimiento discreto en la hemicara inferior, y más marcado en la hemilengua ipsilateral. La exploración neurológica era normal y la sensación de adormecimiento lingual se hacía más intensa al girar la cabeza hacia el lado sintomático. Ciertamente, si no se conoce la existencia de este síndrome, puede pensarse que la clínica sea de índole psicogénica, que fue una de las posibilidades que se barajó en un primer momento.
La explicación de este trastorno obedece a una compresión de la raíz C2 (recordemos que no existe raíz sensitiva C1), a nivel del espacio entre el atlas y el axis por una subluxación transitoria de la articulación. Las anastomosis que tiene la raíz C2 con el nervio hipogloso y el nervio lingual justifican la combinación de síntomas. Es un síndrome descrito tanto en niños como en pacientes de edad avanzada. Se deben realizar estudios de imagen de la región para descartar otras etiologías. La clínica suele ser de carácter paroxístico, lancinante, y es raro que involucre la cara. En el caso de la paciente atendida las molestias eran continuas, con exacerbaciones mecánicas.
Postdata: Finalmente la paciente a las 48 horas consultó por una parálisis facial periférica, hecho que desmontó la sospecha síndrómica inicial. Y es que en medicina "lo más frecuente es lo más frecuente", o como dice el aforsimo: "cuando oigas ruido de cascos, piensa en caballos y no en cebras".
sábado, 22 de enero de 2011
Resonancia magnética cerebral en la trombosis crónica de senos venosos: invalidez del “signo del delta vacío”.
En la fase crónica de las trombosis de senos venosos cerebrales, los hallazgos de resonancia magnética pueden llevar al error en forma de falsos negativos. En este estadio tardío del proceso, la ocupación de los senos venosos está conformada por un tejido fibroso e inflamatorio organizado, que capta contraste de manera intensa, por lo que desparece el signo característico del delta vacío, propio de las fases aguda y subaguda. Este error puede subsanarse si se realizan secuencias de angio RM, en las que se demuestra la ausencia del dibujo normal del seno.
Dada la ocupación de espacio que se produce en el sistema normal de drenaje, la sangre abandona la cavidad craneal por otras vías secundarias, motivo por el cual se observa una hiperemia en la duramadre y mayor patencia de la circulación colateral. Esto puede conducir a un segundo error diagnóstico, ya que la imagen del realce dural paquimeníngeo, tanto en la convexidad craneal, como en el la fosa posterior, puede confundirse con la que se observa en el síndrome de hipotensión de líquido cefalorraquídeo, o en las paquimeningitis.
El transfondo inflamatorio que justifica este intenso realce de contraste en el TC y en la resonancia recuerda al que se produce en el hematoma subdural crónico, entidad caracterizada igualmente por una colección heterogénea con abundante tejido inflamatorio y formación de neovasos.

Figura: Resonancia magnética de un paciente con una trombosis crónica de los senos venosos cerebrales. En “A” se aprecia en secuencia coronal T2 una ocupación del seno longitudinal superior. En “B” la angio RM evidencia la ausencia del trayecto normal del seno. En “C” y “D” que corresponden a secuencias T1 con contraste, en vez de aparecer el signo del delta vacío, se muestran un intenso realce en el seno y también en la duramadre.
miércoles, 19 de enero de 2011
Síndrome de solapamiento entre una encefalitis de tronco cerebral de Bickerstaff y un síndrome de Miller Fisher.

Como dice un compañero: la neurología no “acaba” con la resonancia normal; si no que “empieza” con la resonancia normal.
Una muestra de ello es el caso de un paciente japonés de 50 años con antecedente de un síndrome de Guillain-Barré en el pasado, que debutó con un cuadro progresivo de visión doble, ataxia, somnolencia, y adormecimiento de extremidades de 3 días de evolución. En las tres semanas previas había tenido una infección respiratoria de vías superiores. En la exploración presentaba somnolencia leve, nistagmo, disartria, paresia faciobraquial izquierda, arreflexia y ataxia. A la mañana siguiente presentaba empeoramiento de la paresia y mayor somnolencia. La resonancia magnética craneal con contraste fue normal, realizada en dos ocasiones en el plazo de 24 horas, y el líquido cefalorraquídeo tan solo mostraba una discreta pleocitosis de 12 leucocitos, sin elevación de proteínas ni otras alteraciones. El electromiograma fue también normal. Ante la sospecha de cuadro autoinmune postinfeccioso, se inició tratamiento con inmunoglobulinas intravenosas y metilprednisolona intravenosa con estabilización clínica y posterior recuperación en 15 días. El diagnóstico final correspondió al de un síndrome de solapamiento entre una encefalitis de tronco cerebral de Bickerstaff y un síndrome de Miller Fisher, ambos asociados a la presencia de anticuerpos antigangliósidos GQ1b, los cuales fueron positivos en suero. El cuadro fue superponible al etiquetado de síndrome Guillain Barré en el pasado, 12 años antes, que se trató satisfactoriamente con plasmaféresis. En ambos episodios salieron negativos los anticuerpos antigangliósidos anti GM1.
El caso comentado es un ejemplo de una patología con gran expresividad clínica, y escasa por el contrario en la pruebas complementarias obtenidas en la fase aguda del proceso.
jueves, 13 de enero de 2011
Resonancia magnética de difusión en el infarto medular.

La figura corresponde a la resonancia de una paciente de 40 años que al levantarse bruscamente del suelo desde una posición con las piernas cruzadas, comenzó bruscamente con dolor en cinturón, parestesias en extremidades, debilidad en las piernas y disfunción de esfínteres. La imagen “A” corresponde a una secuencia flair realizada en el día +3 desde el inicio de la clínica, en la que se aprecia un cambio de señal en la región anterior medular con el patrón característico “pencil-like”. Este se corresponde con una hiperintensidad lineal en el territorio de la arteria espinal anterior, que pareciera dibujado con un lápiz. La imagen “B” muestra un corte axial del mismo día, donde se evidencia también el cambio de señal en la región medular anterior (cordones anterior y lateral). En la imagen “C”, perteneciente a una resonancia de control realizada en el día +15, cuesta ya más apreciar la hiperintensidad, siendo el cambio de señal menos patente. La imagen “D” corresponde a una secuencia de difusión, también del día +15, en la que se aprecia una intensa restricción, característica de las lesiones vasculares isquémicas.
La sospecha clínica fue de infarto medular debido a embolismo fibrocartilaginoso. por un precipitante mecánico que generó un aumento de la presión intradiscal.
El infarto medular es una patología infradiagnosticada, debido a la inercia que arrastra a considerar que el grueso de las mielopatías no compresivas, pertenecen al ámbito inflamatorio de las mielitis. A diferencia de las mielitis desmielinizantes, en las que la alteración de señal en las secuencias T2 de resonancia magnética suele estar presente cuando se realiza la primera neuroimagen del paciente, en el infarto medular, si se realiza la resonancia en fase muy precoz, esta puede resultar normal. Han de pasar varios días para que los cambios de señal se hagan patentes, los cuales pueden a su vez captar contraste en esta fase subaguda. Es en este momento, cuando no debe faltar un estudio de resonancia, pues pasadas varias semanas, puede ya desaparecer definitivamente la alteración de señal, a pesar de que el paciente tenga unas secuelas severas. Las técnicas de difusión, tradicionalmente empleadas en el estudio de las lesiones cerebrales, se están incorporando en los últimos años en la valoración medular. Su aplicación puede orientar el diagnóstico, si se observa una fuerte restricción, mayor de la que se suele ver en las placas desmielinizantes agudas.










